Содержание:
- 1 Гранулематоз Вегенера — описание, причины, симптомы (признаки), диагностика, лечение.
- 2 Краткое описание
- 3 Симптомы (признаки)
- 4 Диагностика
- 5 Биология и медицина
- 6 Гранулематоз Вегенера и поражение почек
- 7 Гранулематоз Вегенера
- 8 Причины гранулематоза Вегенера
- 9 Симптомы гранулематоза Вегенера
- 10 Диагностика гранулематоза Вегенера
- 11 Лечение гранулематоза Вегенера
Гранулематоз Вегенера — описание, причины, симптомы (признаки), диагностика, лечение.
Краткое описание
Гранулематоз Вегенера (ГВ, гранулёма злокачественная, гранулематоз неинфекционный некротический) — системный васкулит артерий и вен, характеризующийся развитием некротизирующего гранулематозного воспаления с преимущественным поражением верхних дыхательных путей, лёгких и почек.
Код по международной классификации болезней МКБ-10:
- M31.3 Гранулематоз вегенера
Классификация • Локальный вариант (язвенно — некротический ринит, синусит, ларингит или гранулёмы глазницы) • Ограниченный вариант (изменения в лёгких наряду с поражением верхних дыхательных путей или глаз) • Генерализованный вариант (поражения лёгких, верхних дыхательных путей, почек).
Статистические данные. Заболеваемость — 4:1000 000 населения; распространённость — 3:100 000. Пик заболевания отмечают в возрасте 40 лет. Мужчины заболевают в 1,3 раза чаще.
Этиология. Предполагается участие вирусов (ЦМВ, вируса Эпстайна–Барр). Выявлена связь рецидивов с персистенцией Staphylococcus aureus в носоглотке.
Патогенез. В сыворотке больных ГВ обнаруживают антинейтрофильные цитоплазматические (к протеиназе — 3) и реже перинуклеарные (к миелопероксидазе) АТ. Инфильтрация нейтрофилами клубочков почек приводит к реализации их цитотоксического потенциала и повреждению базальной мембраны. В составе гранулём обнаруживают эпителиоидные клетки, клетки Лангханса, эритроциты, лимфоциты, нейтрофилы.
Генетические аспекты • Ассоциация с Аг HLA — B7, HLA — B8, HLA — DR2 • Аутоантиген Вегенера (белок 7 азурофильных гранул, сериновая протеаза нейтрофилов) — (177020, 19p13.3, ген PRTN3).
Симптомы (признаки)
• Общие симптомы •• Лихорадка •• Артралгии •• Миалгии • Поражение верхних дыхательных путей •• Пансинусит •• Носовые кровотечения •• Седловидная деформация носа в исходе гнойно — некротических реакций •• Стенозирующие поражения гортани (редко) • Язвенный стоматит • Серозный отит • Поражение глаз •• Гранулематоз (псевдоопухоль) глазницы •• Атрофия зрительного нерва с потерей зрения •• Панофтальмит • Лёгочные инфильтраты •• В 33% случаев бессимптомны •• Образование полостей сопровождается появлением в мокроте примеси крови, кровохарканьем. Инфильтраты быстро распадаются с образованием тонкостенных каверн • Поражение почек (85% больных) •• Мочевой синдром — гематурия, протеинурия, цилиндрурия •• Возможен нефротический синдром •• Артериальная гипертензия (редко) •• Нарушение функции почек (в 10–20% быстропрогрессирующее) • Поражение кожи: пурпура, папулы, везикулы • Поражение нервной системы: •• Комбинация мононевритов различной локализации •• Инсульт •• Невриты черепных нервов • Поражение сердца (у 30% больных): •• Миокардит •• Аритмии •• Перикардит •• Коронариит, способный привести к ИМ.
Диагностика
Лабораторные данные • ОАК с лейкоцитарной формулой: увеличение СОЭ, нормохромная нормоцитарная анемия, лейкоцитоз, тромбоцитоз >400 ´1012/л. Эозинофилия не характерна • ОАМ: протеинурия различной степени выраженности, микрогематурия, эритроцитарные цилиндры • Гипергаммаглобулинемия • Антинейтрофильные цитоплазматические или перинуклеарные АТ — серологический маркёр ГВ • РФ в 60% случаев положителен • АНАТ выявляют в низких титрах.
Инструментальные данные • Биопсия мягких тканей — обнаружение базофильных гранулём, окруженных палисадообразными клетками • Биопсия почек: фокально — сегментарный гломерулонефрит, гломерулонефрит с полулуниями. Гранулём в почках не обнаруживают. Отложения иммунных комплексов и комплемента не типичны (так называемый пауци — иммунный гломерулонефрит) • КТ придаточных пазух носа • Рентгенологическое исследование лёгких — узелковые затемнения, часто в центре заметен некроз или полость • Рентгенография суставов не информативна.
Особенности у детей. При дефектах гена PRTN3 развивается врождённая форма заболевания (80% пациентов умирают в возрасте до 1 года).
Дифференциальная диагностика • Инфекционный отит и синусит (бактериальный или грибковый) • Злокачественные новообразования верхних дыхательных путей • Рецидивирующий полихондрит (нет поражения лёгких и почек) • Синдром Гудпасчера (присутствуют АТ к базальной мембране почечных клубочков, антинейтрофильные АТ не обнаруживают) • Узелковый полиартериит (нет гранулём при биопсии, нет антинейтрофильных АТ, нет деструктивных процессов в лёгких и верхних дыхательных путях, типична злокачественная артериальная гипертензия. Обнаруживают маркеры вирусов гепатита В, С) • Синдром Черджа–Стросс (эозинофилия крови, эозинофильные гранулёмы в тканях; поражение почек не сопровождается прогрессирующим ухудшением почечных функций) • Микроскопический полиартериит не сопровождается образованием полостей в лёгких и деструктивными изменениями верхних дыхательных путей и глаз • ВИЧ — инфекция с пневмоцистной пневмонией (необходимо исследование АТ к ВИЧ) • Срединная гранулёма лица (Т — лимфома) поражает ткани лица, при биопсии гранулём не выявляют; цитостатики не эффективны, поражения лёгких и почек не выявляется • Злокачественные опухоли бронхов и лёгких следует заподозрить при отсутствии внелёгочной симптоматики; для доказательства необходима трансбронхиальная биопсия.
Диагностическая тактика. Диагноз не представляет сложностей при наличии развёрнутой клинической картины с поражением лёгких, почек, верхних дыхательных путей. При локальной и ограниченной формах ГВ существенную информацию несут биопсия и исследование антинейтрофильных АТ в крови.
Диагностические критерии (Американская коллегия ревматологов) • Воспаление слизистой оболочки носа и полости рта: язвы в полости рта, гнойные или кровянистые выделения из носа • Изменения при рентгенологическом исследовании лёгких: узелки, инфильтраты, полости • Изменения анализа мочи: микрогематурия или скопления эритроцитов • Биопсия: гранулематозное воспаление в стенке артерии или периваскулярном пространстве • Кровохарканье.
Примечание: Для диагноза необходимо наличие 2 и более критериев. Чувствительность — 88%, специфичность — 92%.
Осложнения • Перфорация перегородки носа • Потеря слуха • Почечная недостаточность.
Общая тактика. Различают 3 фазы: индукция ремиссии, поддержание ремиссии, лечение рецидива. Индукцию ремиссии проводят активным применением ГК и цитостатических иммунодепрессантов; для поддержания ремиссии назначают цитостатические иммунодепрессанты или (при локальной форме) ко — тримоксазол. Лечение рецидива проводят аналогично индукции ремиссии.
Диета: на фоне приёма циклофосфамида необходимо обильное питьё.
• Иммунодепрессивная терапия •• ГК ••• преднизолон 1 мг/кг/сут ежедневно (через 3–4 нед можно принимать через день), дозу постепенно снижают до отмены через 12–24 мес ••• пульс — терапия: 1000 мг метилпреднизолона в/в с интервалом 1 мес; при быстропрогрессирующем гломерулонефрите или альвеолите с кровохарканьем проводится комбинированная пульс — терапия метилпреднизолоном и циклофосфамидом •• Циклофосфамид ••• Ежедневный приём 2 мг/кг/сут (примерно 125 мг/сут) в течение не менее 1 года, затем дозу снижают каждые 2–3 мес на 25 мг ••• Пульс — терапия циклофосфамидом по 0,7 г/м2 в/в 1 р/мес на фоне приёма ГК. Количество лейкоцитов не должно быть ниже 3,0´109/л •• При непереносимости циклофосфамида или в отсутствие БПГН и кровохарканья — метотрексат 0,3 мг/кг/нед, максимально 15 мг/нед. Через 2 нед возможно постепенное повышение дозы до 20–25 мг/нед. Одновременно назначают ГК •• Азатиоприн применяют для поддержания ремиссии по 1–2 мг/кг/сут.
• Имеются сообщения о благоприятном воздействии в/в иммуноглобулина, однако доказательные сведения отсутствуют.
• При лечении деструктивных поражений верхних дыхательных путей при локальной форме ГВ применяют ко — тримоксазол 160/800 мг 3 р/сут. Имеются сообщения, что ко — тримоксазол при длительном применении снижает вероятность рецидива (160/800 3 р/нед).
Хирургическое лечение. Показана возможность успешной трансплантации почек при ГВ. Трахеостомия и наложение реанастомоза проводят при стенозирующих поражениях гортани.
Осложнения • Деструкция костей носа • Глухота в результате стойких отитов • Некротические гранулёмы в лёгких и кровохарканье • Почечная недостаточность • Трофические язвы и гангрена пальцев стопы как следствие сосудистой патологии • Пневмоцистная пневмония на фоне иммунодепрессивной терапии.
Прогноз. Иммунодепрессивная терапия позволяет добиться ремиссии у 75% больных. Рецидивы наблюдают в 22–46% случаев.
Сокращения: ГВ — гранулематоз Вегенера.
МКБ-10 • M31.3 Гранулематоз Вегенера
Биология и медицина
Гранулематоз Вегенера и поражение почек
Поражение почек отмечается в 80% случаев. Течение может быть как доброкачественным, так и быстро прогрессирующим. В момент выявления поражения почек антитела к цитоплазме нейтрофилов обнаруживают у 80% больных, и в дальнейшем — еще у 10%. При биопсии выявляют очаговый сегментарный некротический иммунонегативный гломерулонефрит с полулуниями. Характерные гранулемы, которые часто образуются в легких, в почках находят редко.
ЛЕЧЕНИЕ. Основа лечения гранулематоза Вегенера — глюкокортикоиды и циклофосфамид, они высокоэффективны и в отношении поражения почек. В первые 3 сут проводят пульстерапию глюкокортикоидами, затем переходят на преднизон внутрь, 1 мг/кг/сут, через 3-6 мес его постепенно отменяют. Циклофосфамид назначают либо внутрь, 1- 2 мг/кг/сут, либо в виде пульс-терапии (1 г/м2 в/в 1 раз в месяц). В тяжелых случаях проводят плазмаферез. Если достигнута ремиссия, то в 30% случаев за ней следует рецидив. Нередко ему предшествует повышение уровня антител к цитоплазме нейтрофилов, однако эта закономерность не настолько четкая, чтобы возобновлять лечение на этом основании.
В случае развития терминальной почечной недостаточности с успехом применяют диализ и трансплантацию почки ; рецидивы в трансплантате редки.
Возможно, прогрессирование ХПН можно замедлить с помощью ингибиторов АПФ.
Гранулематоз Вегенера
Гранулематоз Вегенера — заболевание, характеризующееся воспалительными изменениями кровеносных сосудов мелкого и среднего калибра с преимущественным поражением органов дыхания и почек.
Гранулематозом Вегенера болеют с одинаковой частотой и мужчины, и женщины. Заболевание описано у лиц разного возраста, но наиболее часто встречается в возрасте 55-60 лет. В настоящее время частота встречаемости заболевания составляет 3 случая на 100000 населения.
Причины гранулематоза Вегенера
Точная причина заболевания не установлена. Но, учитывая частое возникновение заболевания после перенесенной инфекции органов дыхания, многие исследователи не исключают связь гранулематоза Вегенера с болезнетворными микроорганизмами.
В основе заболевания лежит образование особых белков-антител к клеткам крови нейтрофилам. Взаимодействуя с нейтрофилами, они способствуют прилипанию последних к стенке сосуда и высвобождению из них химически активных веществ. Эти вещества вызывают повреждение сосудистой стенки с формированием местного воспаления. В ходе воспаления образуются специфические плотные узелки — гранулемы. Гранулемы могут достигать больших размеров и характеризуются тенденцией к разрушению стенки сосудов и развитию кровотечений. Как правило, первоначально гранулемы появляются в верхних дыхательных путях (нос, глотка, гортань), затем в нижних (легкие). На третьем этапе поражаются почки.
Симптомы гранулематоза Вегенера
Заболевание начинается с гриппоподобной симптоматики. В это время внешние признаки неспецифичны. Появляется повышение температуры, слабость, жажда, потеря аппетита, могут быть боли в суставах, похудание. Многие больные указывают на перенесенную ранее инфекцию дыхательных путей и поэтому не обращаются за медицинской помощью, так как воспринимают эти симптомы как последствия предыдущего заболевания. Этот период длится около 3-х недель.
Вследствие того, что при гранулематозе Вегенера поражаются кровеносные сосуды, в период развития заболевания внешние проявления могут быть очень разнообразны.
• Характерным признаком болезни является первичное поражение верхних дыхательных путей. Как правило, заболевание начинается с ринита (воспаление слизистой оболочки носа). В полости носа образуются язвы, присоединяется гнойная инфекция. Характерно гнойное или кровянистое отделяемое из носа. С течением времени при распространении процесса на нижележащие слои, возможно разрушение хряща с деформацией носа или прободение носовой перегородки.

Деформация носа при гранулематозе Вегенера.
Помимо ринита может развиваться синусит (воспаление околоносовых пазух) или трахеит (воспалительное поражение слизистой оболочки трахеи). Для трахеита характерна осиплость голоса, затруднение дыхания. В редких случаях развивается такое серьезное осложнение, как стеноз гортани (полное или частичное закрытие просвета гортани, приводящее к нарушению дыхания).
• Вторым специфическим признаком заболевания является поражение легких. В начале заболевания в легких появляются очаги воспаления, которые, как правило, выявляются только рентгенологически. В дальнейшем в этих областях образуются гранулемы, а при их разрушении формируются полости. В полостях при присоединении инфекции может скапливаться гной. Образуются абсцессы (замкнутые полости с гноем) легкого. Больные жалуются на кашель, в некоторых случаях с примесью крови в мокроте, одышку при незначительной физической нагрузке и в покое, боль в грудной клетки. У части заболевших внешние проявления могут отсутствовать, заболевание диагностируется при рентгенографии органов грудной клетки.
• Третьим характерным проявлением заболевания является поражение почек. При высокой степени активности гранулематоза Вегенера отмечается быстрое прогрессирование нарушений функции почек. На ранних стадиях заболевания поражение почек диагностируется при появлении в моче крови и белка. Также характерно развитие нефрогенной (обусловленной заболеванием почек) артериальной гипертонии. При прогрессировании болезни нарастают симптомы почечной недостаточности — тошнота, рвота, жажда, сухость во рту, отсутствие аппетита, похудение, уменьшение количества мочи и проявления задержки жидкости в организме (отеки, скопление жидкости в полостях тела, одышка). Приблизительно в 20% случаях гранулематоз Вегенера впервые диагностируется у пациентов в стадии терминальной почечной недостаточности.
• Поражение глаз характеризуется снижением зрения. При образовании гранулем позади глаза формируется экзофтальм (смещение глазного яблока вперед), что в большинстве случаев приводит к слепоте.
• При воспалительном поражении сосудов кожи формируется пурпура. Пурпура представляет собой плотные высыпания темно-фиолетового цвета, расположенные над пораженными сосудами, как правило, в области нижних конечностей.
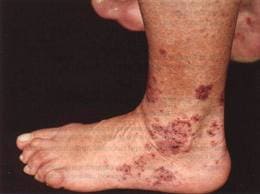
Пурпура при гранулематозе Вегенера.
С течением времени возможно образование язв.
• Поражение органов желудочно-кишечного тракта характеризуется нарушением стула по типу диареи, болями в околопупочной области. При наличии язв возможно возникновение кишечного кровотечения.
Диагностика гранулематоза Вегенера
В основе диагностики лежит определение специфических антител к нейтрофилам (ANCA), концентрация которых указывает на выраженность заболевания. Также в лабораторных анализах возможно появление общих признаков наличия воспаления в организме (увеличение количества лейкоцитов, ускорение скорости оседания эритроцитов, выявление острофазовых белков).
Лечение гранулематоза Вегенера
Лечение гранулематоза Вегенера должно быть как можно ранним. При отсутствии лечения в первый год заболевания смертность достигает 80% процентов. При заболевании показано применение гормональных препаратов (преднизолон, дексаметазон) в сочетании с цитостатиками (циклофосфан, азатиоприн) длительно и в больших дозах. В случаях развития кровотечения или абсцедирования (формирования абсцессов) показано хирургическое лечение.
В терминальной стадии почечной недостаточности применяется заместительная почечная терапия — диализ. В случае выраженной активности процесса при своевременном начале противовоспалительной терапии возможно восстановление функции почек. Но в 80% процентах случаев заболевание диагностируется на стадии необратимых изменений, диализ проводится пожизненно.





