Содержание:
- 1 Идиопатический фиброзирующий альвеолит
- 2 Идиопатический фиброзирующий альвеолит
- 3 Симптомы Идиопатического фиброзирующего альвеолита:
- 4 Причины Идиопатического фиброзирующего альвеолита:
- 5 Лечение Идиопатического фиброзирующего альвеолита:
- 6 Идиопатический фиброзирующий альвеолит легких — можно ли вылечить заболевание?
- 7 Этапы развития
- 8 Симптоматика
- 9 Осложнения
- 10 Диагностические мероприятия
- 11 Продолжительность жизни и осложнения
- 12 Профилактические мероприятия
Идиопатический фиброзирующий альвеолит
• Идиопатический фиброзирующий альвеолит — редкая ИБЛ, характеризующаяся распространенным, острым или хроническим воспалением и фиброзом интерстициальной ткани респираторных отделов легких. В литературе описывается под названиями "болезнь Хаммена — Рича" и "синдром Хаммена — Рича" (острый или хронический вариант), "криптогенный фиброзирующий альвеолит", "диффузный интерстициальный фиброз".
Этиология.Причина заболевания до сих пор остается неустановленной. Имеются предположения о вирусной природе, в том числе HBV и НВС.
Патогенез.Механизм развития идиопатического фиброзирующего альвеолита связан с иммунопатологическими процессами, ведущими к повреждению и склерозу аэрогематического барьера и прогрессирующей дыхательной недостаточности.
Патологическая анатомия.В настоящее время выделяют три морфологических варианта идиопатического фиброзирующего альвеолита, которые могут быть как самостоятельными вариантами заболевания, так и последовательными стадиями развития: десквамативная пневмония (Либова), классический фиброзирующий альвеолит, облитерирующий бронхиолит с карнифицирующейся пневмонией.
Первый и последний варианты хорошо поддаются стероидной терапии и обладают более благоприятным прогнозом. В финале заболевания развивается диффузный интерстициальный фиброз с развитием "сотового" легкого, дыхательная и правожелудочковая недостаточность. В 12,5 % случаев идиопатического фиброзирующего альвеолита развивается рак легкого.
Эпидемиология.К концу второго тысячелетия, одновременно с развитием промышленного производства, произошел феноменальный рост заболеваемости и смертности от рака легкого. Если в медицинской литературе начала века встречались описания лишь единичных случаев рака легкого, то в настоящее время рак легкого занимает лидирующее место по показателям заболеваемости и смертности мужского населения в большинстве стран мира. В странах бывшего Советского Союза с 1981 г. он является самой часто встречающейся карциномой у мужчин, на долю которой приходится 14,6 % всех злокачественных опухолей. В США рак легкого занимает по частоте второе место после рака кожи среди мужского населения, составляет 22 % всех случаев карцином мужчин и является причиной смерти в 1 /3 Случаев смертей от злокачественных новообразований. В последние годы отмечается тенденция к росту заболеваемости раком легкого среди женщин — до 5 % в год, с одновременной стабилизацией таковой у мужчин.
Этиология.Не установлена, однако имеются убедительные клинические и экспериментальные данные, подтверждающие взаимосвязь этого заболевания и воздействия канцерогенов окружающей среды, поэтому проблема рака легкого — это отчасти экологическая проблема. Среди канцерогенных агентов, которые могут влиять на возникновение рака легкого, следует прежде всего назвать компоненты табачной пыли, попадающие в легкие как при активном, так и при пассивном курении: асбест, никель, хром, бериллий, угольная пыль. Особую опасность представляют пылевые частицы, содержащие радионуклиды, выбрасываемые в атмосферу при авариях на АЭС. Радиационное поражение легких может быть связано не только с попаданием в них радиоактивных частиц, но с внешним гамма — и рентгеновским излучением. Описан профессиональный рак легкого у шахтеров урановых рудников, имеющий, как правило, строение мелкоклеточного рака.
Немаловажную роль в развитии рака легкого играют ХНЗЛ и туберкулез легких, являющиеся нередко фоновыми заболеваниями, подготавливающими почву для злокачественной трансформации эпителиальных клеток.
Патогенез и морфогенез.Пато — и морфогенез рака легкого связан с активацией клеточных онкогенов в эпителиальных клетках под действием канцерогенных факторов, появлением очагов гиперплазии, метаплазии и дисплазии бронхиального, бронхиолярного и альвеолярного эпителия. Ключевым моментом патогенеза рака легкого является повреждение генома эпителиальной клетки. При этом регистрируются хромосомные аберрации и мутации генов, большинство из которых не являются строго специфичными и постоянно встречающимися только при раке легкого. Наиболее типичной для определенного типа рака легкого — мелкоклеточного рака — является делеция в коротком плече хромосомы 3 небольшой области — Зр14-23.
В крупных бронхах названные процессы развиваются при попадании канцерогенов с вдыхаемым воздухом, что приводит к повреждению мукоцилиарного барьера, скоплению клеток базаль-ного слоя, которые в отличие от реснитчатых клеток не снабжены ресничками и не могут продуцировать слизь, как бокаловидные клетки, в ответ на повреждение. Единственные возможные способы реакции базальных клеток на повреждение — это их гибель или размножение. Последнее происходит в условиях инкорпорации канцерогенного агента, что приводит к плоскоклеточной метаплазии, дисплазии и злокачественной трансформации.
Описанные механизмы имеют большое значение для возникновения рака легкого крупных бронхов.
В мелкие бронхи, бронхиолы и альвеолы канцерогенные агенты могут попадать не только с вдыхаемым воздухом, но и доставляться кровью и лимфой. Однако, вероятно, концентрации поступаемых таким образом в легкие канцерогенных агентов бывают недостаточными для индукции процессов малигнизации. Это подтверждается данными эксперимента и клиническими наблюдениями. Необходимы дополнительные условия, способствующие концентрации канцерогенов. Такими условиями являются хроническое воспаление и пневмосклероз, благоприятствующие также и нарушению иммунологического контроля за появлением мутированных клеток, нарушениям межклеточных регуляторных взаимодействий. Показано, что наибольшее значение для развития рака легкого имеют "декомпенсированное" хроническое воспаление и пневмосклероз при туберкулезе, идиопатическом фиброзирующем альвеолите, в рубцах после перенесенного инфаркта легкого, вокруг инородных тел ("рак в рубце"). В очагах хронического воспаления и пневмосклероза возникают фокусы пролиферации эпителия бронхов, бронхиол и альвеол, состоящие из базальных, реснитчатых, слизистых клеток, клеток Клара, альвеоцитов второго порядка. При прогрессировании процесса развиваются метаплазия и дисплазия бронхиального и бронхиолярного эпителия, очаги аденоматоза с атипией эпителиальных клеток и атипическая гиперплазия эпителия в овальных и щелевидных структурах в очагах пневмосклероза. Описанные изменения играют большую роль в развитии рака легкого мелких бронхов, бронхиол. Дискуссионным остается вопрос о возможности возникновения рака легкого из трансформированных альвеолоцитов второго порядка. Следует, однако, помнить о возможности развития рака легкого без предшествующих предраковых изменений de novo.
Классификация.Классификация рака легкого учитывает локализацию опухоли, характер роста, макроскопический вид, стадию процесса, гистогенез [по А. И.Струкову, 1956; ВОЗ, 1981: Е. А.Коган, И. М.Кодолова, 1989].
По локализации выделяют:
▲ прикорневой (центральный), исходящий из стволового, долевого и проксимальной части сегментарного бронха;
▲ периферический, исходящий из бронхов меньшего калибра, бронхиол и, вероятно, альвеол;
По характеру роста:
▲ эндобронхиальный (экзобронхиальный и перибронхиаль-ный).
По макроскопической форме:
По микроскопическому виду (гистогенезу):
▲ плоскоклеточный (эпидермоидный), как вариант — веретено-клеточный;
▲ мелкоклеточный: овсяноклеточный (лимфоцитоподобный), промежуточно-клеточный, комбинированный;
▲ аденокарцинома: ацинарная, сосочковая, бронхиолоальвеолярная карцинома, солидная с продукцией слизи;
▲ крупноклеточный рак: как варианты — гигантоклеточный
Рак, светлоклеточный рак;
▲ рак бронхиальных желез: аденоидно-кистозный рак, мукоэпидермоидный рак и др.
Наихудший прогноз при крупно — и мелкоклеточном раке. Крупноклеточный рак легкого при световой микроскопии содержит крупные раковые клетки, которые при гистохимическом и электронно-микроскопическом исследованиях обнаруживают признаки плоского или железистого эпителия.
Мелкоклеточный рак легкого — группа низкодифференцированных опухолей, которые на светооптическом уровне построены из мелких недифференцированных раковых клеток. Однако при гистохимическом и электронно-микроскопическом исследованиях в этой группе обнаруживаются опухоли различной диф-ференцировки [Райхлин Н. Т., 1987]: плоскоклеточной, железистой, нейроэндокринной, а также неклассифицируемые опухоли.
Среди множества гистологиеских типов рака легкого в настоящее время выделяют нейроэндокринные карциномы, представленные тремя типами опухолей: высокодифференцированной нейроэндокринной карциномой (синоним — типичный, "доброкачественный" карциноид), умеренно дифференцированной нейроэндокринной карциномой (атипичный, злокачественный карциноид), низкодифференцированной нейроэндокринной карциномой (мелкоклеточный рак с нейроэндокринной дифференцировкой). Перечисленные опухоли имеют гистогенетические маркеры — нейронспецифическую енолазу, нейроэндокринные гранулы, выявляемые при реакциях серебрения, с хромогранином ИПри электронной микроскопии.
Патологическая анатомия.Прикорневой и периферический рак легкого имеют разную морфологическую картину. Массивный рак фактически является поздней стадией развития каждого из них.
Прикорневой рак развивается в крупных бронхах. Предраковые процессы: плоскоклеточная метаплазия и дисплазия бронхиального эпителия, как правило, на фоне хронического воспаления. Преобладающие макроскопические формы: полипозный, узловатый, разветвленный, узловато-разветвленный. Гистогенетически прикорневой рак связан с клетками бронхиального эпителия — базальными, бокаловидными и реснитчатыми. Наиболее часто встречающиеся гистологические типы прикорневого рака — плоскоклеточный и мелкоклеточный. Нередко осложняется ретростенотическими абсцессами легких, ателектазами. Опухоль может прорастать в средостение, перикард, пищевод, сосудистые стволы и обусловить легочное кровотечение. Основные методы диагностики: бронхоскопия с биопсией, цитологическое исследование мокроты и радиологическое исследование.
Периферический рак легкого в 73 % случаев развивается на фоне предшествующих склеротических изменений — очаговых или диффузных. Предраковые процессы: плоскоклеточная метаплазия, дисплазия эпителия мелких бронхов и бронхиол, аденоматоз с атипией клеток и атипическая гиперплазия эпителия в овальных и щелевидных структурах в рубце. Преобладающие макроскопические формы: узловатая, узловато-разветвленная, полостная и пневмониоподобная. Гистогенез периферического рака связан не только с базальными, бокаловидными и реснитчатыми клетками бронхов и бронхиол, но и с клетками Клара и альве-оцитами второго порядка. Это определяет существование большего разнообразия гистологических типов периферического рака легкого по сравнению с центральным. Так, в периферических отделах легкого преобладают железистые карциномы, встречается бронхиолоальвеолярная карцинома. Плоскоклеточный рак и мелкоклеточный рак выявляются значительно реже. Основными методами ранней диагностики периферического рака легкого являются рентгенологический и трансторакальная чрескожная биопсия легкого. Осложнения опухоли обусловлены прорастанием ее в плевральную полость с развитием серозногеморрагического или геморрагического плеврита, распространением на крупные бронхи, распадом и нагноением самой опухоли.
Метастазирование.На начальных стадиях рака легкого метастазирование осуществляется преимущественно лимфогенным путем. Первые метастазы обнаруживаются в регионарных лимфатических узлах. На поздних стадиях лимфогенные метастазы распространяются в бифуркационные, паратрахеальные, медиастинальные и шейные лимфатические узлы, может развиться канцерома-тоз легких, плевры и брюшины появляются гематогенные метастазы в печени, костях, надпочечниках, головном мозге.
Идиопатический фиброзирующий альвеолит
Альвеолит фиброзирующий идиопатический (синонимы: фиброз легочный идиопатический, синдром Хаммена-Рича) – прогрессирующее диффузное двухстороннее поражение альвеол и интерстициальной легочной ткани, сопровождающееся развитием диффузного фиброза и нарастающей дыхательной недостаточности. Фиброзирующий альвеолит имеет исключительно легочную локализацию, плохо поддается терапии, часто оканчивается летальным исходом. Фиброзирующий альвеолит – относительно редкое заболевание неясной этиологии, однако имеет тенденцию к возрастанию.
Симптомы Идиопатического фиброзирующего альвеолита:
Развитие фиброзирующего альвеолита постепенное с развитием необратимых изменений в альвеолах и неуклонным нарастанием одышки. Длительное время пациенты не придают этому значения и не обращаются к врачу, объясняя изменения в своем самочувствии усталостью на работе, прекращением спортивных занятий, набором веса и т. д. Обычно от начала первых симптомов фиброзирующего альвеолита до обращения в медицинское учреждение проходит от 3 месяцев до 1-3 лет.

Идиопатический фиброзирующий альвеолит на рентгенограмме
Причины Идиопатического фиброзирующего альвеолита:
Причины возникновения фиброзирующего альвеолита неясны. Существуют предположения об аутоиммунном характере заболевания, вирусной природе (герпесвирус, вирус гепатита С, аденовирусы, цитомегаловирус), наследственной предрасположенности.
Лечение Идиопатического фиброзирующего альвеолита:
Целью проводимого пульмонологом   лечения фиброзирующего альвеолита является облегчение течения заболевания, замедление прогрессирования фиброза легочной ткани, качественное улучшение жизни пациента.
Идиопатический фиброзирующий альвеолит легких — можно ли вылечить заболевание?

Идиопатический фиброзирующий альвеолит легких – болезнь, проявляющаяся возникновением фиброзных изменений в легких с развитием впоследствии дыхательной недостаточности. В настоящее время этиология заболевания не установлена. Оно сложно поддается лечению и характеризуется высоким риском смерти.
Заболевание встречается редко. Его частота составляет около 7-10 человек из 100 000. Ведущее значение в развитии идиопатического фиброзирующего альвеолита имеют аутоиммунные нарушения.
Основная группа риска – мужчины после 50 лет, у женщин заболевание выявляется реже.
В МКБ-10 есть 2 кода, имеющих отношение к этому заболеванию: J84.1 и J84.9. В МКБ J84.1 раскрывается как “Другие интерстициальные легочные болезни с упоминанием о фиброзе”. Код J84.9 Международного классификатора болезней это “Интерстициальная легочная болезнь, неуточненная”.
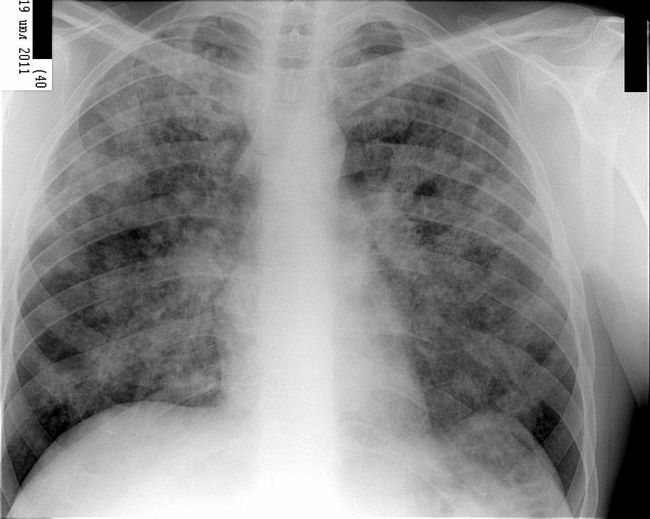 Идиопатический фиброзирующий альвеолит легких — это заболевание с высокой степенью смертности, практически не поддающееся лечению
Идиопатический фиброзирующий альвеолит легких — это заболевание с высокой степенью смертности, практически не поддающееся лечению
ИФА – собирательный термин, под которым может подразумеваться одно из нескольких патологических состояний:
- Обычный пневмонит – характеризуется изменениями, при котором процессы уплотнения в тканях преобладают над воспалительными. Состояние практически не поддается терапии. В результате происходящих изменений развивается кислородная недостаточность. Синдром Хаммена-Рича – агрессивное распространение фиброзного процесса. Другие формы пневмонита – преобладание воспалительного процесса.
Этапы развития
ИФА проходит несколько стадий:
- Отекает интерстициальная и альвеолярная ткань; Эти же ткани поражает воспалительный процесс; Разрушение альвеолярных стенок, уплотнение легочных тканей.
Симптоматика
Как правило, заболевание долгое время не проявляет себя, либо симптомы могут быть невыраженными. Некоторые пациенты не обращают внимания на возникшую одышку, подстраиваясь под нее и переходя к менее активному образу жизни. При этом на консультации у врача пациент может говорить, что приступы одышки мучают его на протяжении уже нескольких лет.
Заболевание может проявлять себя следующим образом:
- Нарастающая одышка может быть единственным симптомом, который беспокоит длительное время. По мере усугубления ситуации она может проявляться даже в спокойном состоянии. Этот симптом намного опаснее, чем может показаться. В результате он может привести к тому, что человек не сможет двигаться, говорить, совершать элементарные действия по самообслуживанию. Кашель с небольшим количеством мокроты. Боли, локализующиеся с обеих сторон грудной клетки, интенсивность которых увеличивается на вдохе. Снижение массы тела. Повышение температуры тела, лихорадочное состояние. Антибактериальные препараты в данном случае не улучшают состояние пациента. Общая слабость, пониженная работоспособность, быстрая утомляемость. Цианоз кожных покровов.
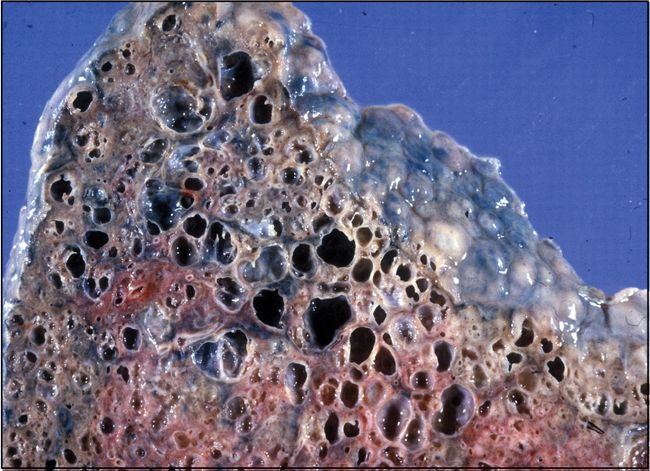 На фото последствия идиопатического фиброзирующего альвеолита легких
На фото последствия идиопатического фиброзирующего альвеолита легких
Причины, приводящие к развитию заболевания, не установлены, да и вопрос о том, можно ли вылечить его, остается актуальным.
Предположительно, ведущее значение имеет генетическая предрасположенность, на которую накладываются провоцирующие факторы. К таким факторам относятся:
- Вирусы (вирус герпеса, гепатита С, ВИЧ и др.); Внешние факторы: экологические факторы, а также следствие воздействия профессиональных вредностей (пыль от обработки металла или древесины, химикаты); Курение; Гастроэзофагеальная болезнь – заброс содержимого желудка в легкие, вызываемый слабостью нижнего сфинктера пищевода.
Группу риска составляют люди, которые разводят домашний скот и птицу. Риск растет из-за постоянного контакта с вредными веществами, которые проникают в дыхательные каналы и провоцируют респираторные заболевания.
Классификация включает в себя 3 формы первичных альвеолитов:
Это различные формы интерстициальной пневмонии: обычная, десквамативная, острая, неспецифическая.
Развиваются вследствие продолжительного вдыхания веществ, характеризующихся аллергическим действием. Сопровождается поражением интерстициальных и альвеолярных тканей.
Это легочные патологии, вызываемые воздействием производственных вредностей, токсических веществ, медикаментов.
Осложнения
Заболевание приводит к нарастающей дыхательной недостаточности, развитию легочного сердца. Возможно развитие отека легких.
 Данное заболевание приводит к развитию легочного сердца
Данное заболевание приводит к развитию легочного сердца
Диагностические мероприятия
Диагностика начинается с изучения жалоб пациента. Как правило, пациент говорит о сухом кашле, постоянно нарастающей одышке, болях в грудине, высокой утомляемости, потере веса.
Врач ведет диалог, собирая анамнез. Необходимо знать, с каких симптомов началось заболевание, составить картину течения. Также устанавливаются потенциальные причины, которые могли спровоцировать его начало: курение, профессиональные вредности, инфекционные заболевания.
Общий осмотр включает в себя изучение кожных покровов, исследование работы легких при помощи фонендоскопа.
После этого врач направляет пациента сдавать анализы и проходить обследования.
В обязательном порядке проводится анализ мокроты. Характер изменений в легких можно обнаружитьпри помощи рентгенографии, хотя для постановки диагноза “идиопатический фиброзирующий альвеолит” этот метод недостаточно информативен.
Рентгенологическое исследование позволяет наблюдать усиление легочного рисунка, которое отмечается при интерстициальных изменениях. Кистозные образования отображаются небольшими участками просветления.
Оптимальным методом диагностики является компьютерная томография.
Для определения воздушной проходимости дыхательных путей применяют спирометрию. Более точные показатели, характеризующие внешнее дыхание, позволяет получить метод бодиплетизмографии.
При помощи бронхоскопии оценивают состояние бронхов изнутри. В процессе исследования производят забор жидкости со стенок альвеол и легких. В отдельных случаях этот метод сочетается с проведением биопсии.
Биопсия – процесс получения небольшого участки ткани с целью проведения исследования клеток. К сожалению, в большинстве случаев, взятые при бронхоскопии ткани не дают возможность получить необходимую информацию. Поэтому для получения материала для исследования может быть использован открытый метод. Данный диагностический метод применяется только в крайних случаях: при тяжелом течении патологии и невозможности определения диагноза вышеуказанными методами.
В зависимости от течения выделяют 3 вида идиопатического фиброзирующего альвеолита. При острой форме смерть наступает уже через 2 года после появления первых симптомов патологии. Подострая форма заканчивается смертью через 2-5 лет. При хронической форме завершается летальный исход наступает 6-8 лет.
Для лечения используются консервативные методы, направленные на устранение симптомов.
Важно! Антибактериальные препараты не только не дают необходимого терапевтического эффекта, но и могут осложнить ситуацию, так как возможно развитие аллергических реакций, дисбактериоза, возникновение сбоев в иммунной системе.
Комплексное лечение может подразумевать следующие шаги:
- Препараты противовоспалительного действия: Цитостатики; Глюкокортикоиды; Антиоксиданты. Антифиброзные препараты, снижающие синтез коллагена. Устраняющие симптомы: Бронхорасширяющие – с целью устранить одышку; Антикоагулянты – для разжижения крови. Ингаляции кислородом. Лечение рефлюкса.
 При первых симптомах заболевания необходимо срочно обратиться к врачу!
При первых симптомах заболевания необходимо срочно обратиться к врачу!
Если заболевание имеет аллергическую природу, либо развивается под воздействием профессиональных вредностей, в обязательном порядке исключают провоцирующий фактор.
На начальной стадии заболевания назначают кортикостероиды. Их действие заключается в снижении проницаемости сосудов и выведении жидкости в ткани, что необходимо при воспалительных процессах.
Также кортикостероидные препараты замедляют процесс разрастания соединительной ткани и образование антител. Применение гормонов на поздних стадиях не столь эффективно.
Кортикостероиды назначаются в высокой дозировке, с постепенным ее понижением при улучшении самочувствия, а также продолжительной поддерживающей терапией.
Оптимальным решением станет назначение кенакорта, урбазона, либо преднизолона. Несмотря на то, что дексаметазон характеризуется более сильным противовоспалительным действием, он агрессивно воздействует на кору надпочечников, что крайне опасно при длительном применении.
При превалировании фиброзирующих процессов основное лечебное действие принадлежит иммуносупрессорам. Использование данной категории препаратов позволяет также уменьшить дозировку кортикостероидов. Примером иммуносупрессора, который может быть использован, является Азатиоприн. Он замедляет разрастание иммунокомпетентных клеток и характеризуется цитотоксическим действием. В число эффектов от препарата входит также и антиэкссудативное действие.
Широко распространено при лечении ИФА использование купренила.
Лечение проводится с систематическим (1 раз в 2 недели) контролем крови. Это позволяет своевременно отследить характер изменения патологического процесса и при необходимости откорректировать дозировки применяемых препаратов.
Также в лечении применяется верошпирон – препарат, действие которого направлено на уменьшение интерстициального отека легких, оказание антифиброзирующего действия.
Согласно исследованиям, применение ингаляций кислорода на протяжении 2 месяцев приводит к улучшению диффузной способности легких, положительной динамике показателей, характеризующих газовый состав крови.
Комплексное лечение дополняет прием витаминов, в особенности витаминов группы В.
Продолжительность жизни и осложнения
На сегодняшний день нет эффективного лечения, позволяющего добиться выздоровления пациента. Любые воздействия даже при выявлении нарушений на ранней стадии способны лишь замедлить процесс развития заболевания.
Проявления болезни могут прогрессировать с разными темпами, однако в результате приводят к выраженной дисфункции легких.
- Самый печальный прогноз – при синдроме Хаммена-Ричи. Продолжительность жизни в этом случае может быть ограничена всего парой месяцев. При идиопатическом фиброзе легких она будет составлять около 5 лет. Иные формы пневмонии ограничивают продолжительность жизни 10 годами.
Прогноз всегда не радужный. В очень редких случаях происходят спонтанные улучшения самочувствия. Есть признаки, которые четко указывают на прогрессирование заболевания. Это снижение веса, которое наблюдается и после назначения кортикостероидов, а также положительные реакции на ревматоидный фактор, крепитирующие хрипы, выраженный фиброз легких. Что касается возраста, то самым опасным в плане прогноза является возраст после 40-45 лет. Также о плохом прогнозе говорит наличие симптомов “барабанных палочек” и “часовых стекол”. Эти симптомы идиопатического фиброзирующего альвеолита проявляются утолщением фаланг пальцев и изменением формы ногтей в виде часовых стекол.
Немного лучше прогноз может быть при заболевании аллергической и токсической природы. Если на начальной стадии заболевания устранить провоцирующий фактор, то можно добиться регрессии.
К числу возможных осложнений относятся:
- Дыхательная недостаточность; Гипертензия легких; Хроническая форма легочного сердца – сердечная недостаточность, вызванная изменениями в легких; Присоединение вторичной инфекции; Существует вероятность перехода заболевания в рак легкого.
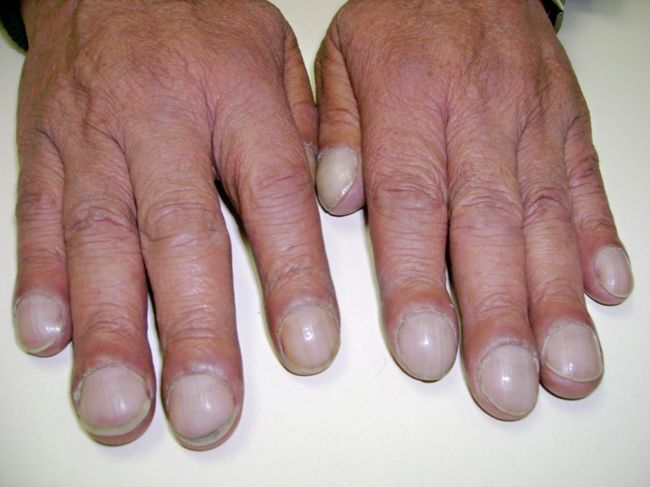 Утолщение фаланг пальцев с изменением формы ногтей в виде часовых стекол — один из симптомов заболевания
Утолщение фаланг пальцев с изменением формы ногтей в виде часовых стекол — один из симптомов заболевания
Профилактические мероприятия
Для того чтобы снизить вероятность развития заболевания, в первую очередь, необходимо отказаться от такой привычки, как курение. Также следует избегать продолжительного контакта с профессиональными вредностями и опасными веществами. Немаловажное значение имеет своевременное лечение вирусных инфекций, которые могут негативно сказаться на состоянии легких.
Пациенты с ИФА должны состоять на учете у пульмонолога, аллерголога, а также врача-профпатолога, который проводит консультации по вопросам лечения профессиональных заболеваний.

