Содержание:
- 1 Симптомы и лечение гипоплазии яичников
- 2 Сущность заболевания
- 3 Этиология патологии
- 4 Симптоматические проявления патологии
- 5 Принципы лечения патологии
- 6 Симптомы и лечение гипоплазии яичников
- 7 Виды заболевания
- 8 Симптомы
- 9 Диагностика
- 10 Как устранить гипоплазию яичников
- 11 Профилактика и прогноз
- 12 Гипоплазия матки: что вызывает заболевание, медикаментозное и народное лечение, можно ли забеременеть
- 13 Сущность заболевания
- 14 Диагностика
Симптомы и лечение гипоплазии яичников
Гипоплазия яичников является серьезной патологией женской половой системы, которая способна нарушить репродуктивные функции. Женщины с таким нарушением в организме должны находиться под контролем гинеколога-эндокринолога. Дело в том, что помимо репродуктивных проблем, возможны гипоталамо-гипофизарные осложнения, чреватые опухолевыми проблемами. Современные методы лечения не дают полную гарантию излечения, но вероятность восстановления всех функций достаточно велика.
Сущность заболевания

В общем гипоплазия яичников представляет собой недоразвитие яичников, являющихся женскими половыми железами. Такой дефект может выражаться анатомической или функциональной аномалией, вызванной структурными нарушениями. Возникать патология может в период внутриутробного развития плода, в детском возрасте в ходе онтогенеза или в период полового созревания.
Гипоплазия яичников, как правило, сопровождается половой инфантильностью, и достаточно часто одновременно фиксируется недоразвитие и некоторых других органов: матки, влагалища, почек. Данный дефект выражается в аномальном развитии фолликулярного слоя, вплоть до такого состояния, когда первичные яйцеклетки и примордиальные фолликулы вообще не обнаруживаются. Другой распространенный вариант — наличие первичных яйцеклеток, но прекращение их созревания на раннем этапе.
Фиксируются случаи, когда гипоплазия сопряжена с гонад-генетическими патологиями, связанными с нарушением свойств и количества половых хромосом, например синдром Шерешевского-Тернера. При таком механизме развития яичниковые ткани (паренхима) практически полностью заменяются соединительной тканью.
Этиология патологии

Гипоплазия яичников может быть врожденной или приобретенной. В первом варианте патология обуславливается нарушением развития фолликулярного аппарата в материнской утробе из-за патогенного протекания беременности. Наследственная предрасположенность подразумевает аномальный хромосомный набор.
Приобретенный генезис болезни порождается воздействием ряда эндогенных и экзогенных факторов в ходе онтогенеза половой системы или в период полового созревания девушки. Выделяются следующие провоцирующие причины: заболевания половых желез воспалительного характера (оофорит, аднексит); искусственное прерывание беременности, особенно в раннем возрасте; неправильное питание (авитаминоз, анорексия); частые и хронические интоксикации; инфекции в детском возрасте (корь, скарлатина, краснуха, паротит); ангины в тяжелой форме; патологии эндокринного типа (поражение гипофиза или гипоталамуса воспалительного характера, аденома гипофиза, пролактинома, гипотиреоз); радиационные облучения.
Симптоматические проявления патологии

Основным признаком существования недоразвитых яичников у женщин является нарушение менструального цикла. К таким аномалиям можно отнести следующие проявления:
Аменорея — отсутствие месячных в течение срока равного нескольким менструальным циклам. Первичная аменорея — отсутствие первой менструации у девушек в возрасте до 15-16 лет. Ановуляторный характер цикла — отсутствие процесса овуляции, причем менструальный цикл в целом сохраняет нормальный режим. Гипоменструальный синдром — значительное уменьшение частоты менструаций, укорочение периода кровотечений и небольшой объем выделений.
Другая группа симптомов связана с так называемым женским евнухоидным синдромом: отставание в развитии половых органов, позднее наступление первой менструации, непропорциональное развитие скелета. Нередко патология приводит к фригидности женщины. Выделяются также вторичные симптомы патологии: редкость или отсутствие волосяного покрова на лобке, а иногда и в подмышечной области, тонкие и маленькие половые губы без пигментации, недостаточные размеры влагалищной полости, плоская форма молочных желез с невыраженными ареолами и сосками.
Полная клиническая картина устанавливается в результате диагностических обследований. Выявить патологию помогают такие структурные и функциональные изменения: недостаточные размеры яичников и матки, извилистый, тонкий, удлиненный характер маточных труб; монофазный тип базальной температуры; признаки гипоэстрогении (низкий уровень эстрогенов), а иногда и дефицит гонадотропных гормонов.
Принципы лечения патологии

Гипоплазия яичников выявляется при проведении ряда тестов и инструментальных исследований:
- эстрогенная недостаточность выявляется при пробах с прогестероном, а также комбинированной пробе эстроген-гестаген; фармакологическая проба с гонадотропином, кломифеном, люлиберином; проведение рентгенографии турецкого седла, МРТ головного мозга; проведение УЗИ, УЗ-гистеросальпингоскопии и гистеросальпингографии; для уточнения тяжелых вариантов и признаков опухолевых поражений может осуществляться диагностическая лапароскопия и биопсия яичников.
Лечение гипоплазии яичников направлено на нормализацию гормонального баланса и восстановление репродуктивной функции. Его основой является поэтапная гормональная терапия. На первой стадии улучшается эстрогеновая составляющая, что должно выразиться в нормализации менструального цикла. Следующий этап нацелен на приведение в норму процессов, происходящих в гипоталамо-гипофизарной системе и яичниково-маточной зоне. Контроль лечения проводится при помощи фолликулометрии.
Гипоплазия яичников способна принести женщин множество проблем, вплоть до бесплодия. Своевременное и активное лечение дает шанс решить эти проблемы. При правильной терапии вероятность беременности составляет 50-60%.
Симптомы и лечение гипоплазии яичников
Гипоплазия яичников является препятствием к зачатию ребенка, а также существует риск развития опухолевых образований, поэтому женщины с таким диагнозом должны находиться под постоянным контролем гинеколога и эндокринолога.

Виды заболевания
В зависимости от времени возникновения гипоплазия бывает врожденной или приобретенной. При врожденной патологии встречается сочетание заболевания с аплазией матки, недоразвитием почек и других органов, синдромом Шерешевского – Тернера и др. В этих случаях эпителиальный слой яичников представлен преимущественно соединительной тканью.
Учитывая вид поражения выделяют гипоплазию центральной, периферической и идиопатической форм. При центральной нарушения связаны с гипофизом и гипоталамусом, при периферической поражение изначально идет в самих яичниках, при идиопатической происхождение заболевания не выяснено.
 Симптомы
Симптомы
Клинические проявления гипоплазии яичников довольно яркие, чаще всего начинаются в пубертатный период:
- отсутствие месячных (аменорея) во взрослом возрасте. У девочек в период полового созревания менструации могут не приходить до 16-17 лет; отсутствие овуляции, когда доминантный фолликул созревает, но выход яйцеклетки не происходит. снижение либидо и фригидность; слабо выражены вторичные половые признаки – редкое оволосение на лобке и в подмышечных впадинах, недоразвитие молочных желез; гипоменструальный синдром – редкие месячные со скудными выделениями.
Диагностика
Диагностические мероприятия проводятся комплексно и включают в себя следующие исследования:
Сбор симптомов и изучение анамнеза. Уже по первичной симптоматике и внешнему виду пациентки опытный врач может заподозрить гипоплазию яичников. Осмотр в гинекологическом кресле позволяет определить маленький размер влагалища и его слабую растяжимость, бледный цвет кожного покрова половых губ. УЗИ показывает инфантильность матки и яичников (их маленький размер), тонкие и удлиненные фаллопиевы трубы. Также на придатках не просматриваются фолликулы, даже если ультразвуковое исследование проводится во второй половине цикла. Анализ крови на определение количества и соотношения гормонов. Как правило, при таком заболевании наблюдается снижение количества ФСГ (фолликулостимулирующего гормона), прогестерона, эстрогена. Магнитно-резонансная томография головного мозга для исключения или подтверждения отклонений в гипофизе и гипоталамусе.
Как устранить гипоплазию яичников
Лечение патологии направлено, прежде всего, на восстановление гормонального фона, овуляции и нормализации месячных. Женщине назначают прием гормонов для создания эстрогенового фона. Когда менструальный цикл станет регулярным, препараты заменяют на медикаменты, которые нормализуют функции яичников и эндокринные процессы.

Часто применяется циклическая витаминотерапия: В, А, Е, С. Пить их нужно курсом по 3 месяца с интервалом в 1 месяц. Точную дозировку определяет только гинеколог с учетом возраста пациентки, течения болезни и индивидуальных особенностей организма.
При приеме гормональных препаратов и витаминов у пациенток восстанавливается не только менструация, но и развиваются вторичные половые признаки, фигура приобретает более женственные очертания.
Помимо медикаментозного лечения хорошо себя зарекомендовала физиотерапия. Так, назначают магнит, лазер, ультрафонофорез, электрофорез и другие процедуры, которые запускают обменные процессы и восстанавливают нарушенные функции яичников.
Профилактика и прогноз
Профилактические мероприятия используются только при вторичной приобретенной гипоплазии, так как при врожденной аномалии профилактика бессмысленна.
Среди мер предотвращения заболевания можно выделить своевременное лечение инфекционно-воспалительных патологий, здоровое сбалансированное питание и регулярные занятия спортом для недопущения возникновения застойных процессов в малом тазу.
Вероятность беременности у женщин с врожденной или приобретенной гипоплазией составляет от 30% до 60%, т. е. данное заболевание обратимо и только в исключительных случаях вызывает стойкое бесплодие. Отклик на гормональную терапию, как правило, высокий. В случае отрицательного результата лечения возможно провести экстракорпоральное оплодотворение (ЭКО). К сожалению, при данном заболевании даже при возможной беременности велик риск невынашивания ребенка и замершей беременности. В этом случае прибегают к суррогатному материнству.
Гипоплазия матки: что вызывает заболевание, медикаментозное и народное лечение, можно ли забеременеть
Всем хочется зачать, выносить и родить здорового, крепкого малыша. Однако бывает так, что женский организм на это просто не способен в силу своих особенностей. Одной из патологий, мешающих полноценной работе репродуктивной системы, является гипоплазия матки, которая диагностируется у 5% женщин.
Из-за неярко выраженных симптомов, которые легко спутать с другими проблемами со здоровьем, данное заболевания обычно выявляется только тогда, когда у пары не получается забеременеть. Если пришлось столкнуться с этим недугом, нужно знать, что это такое, как с этим бороться и есть ли шансы на благополучное зачатие и дальнейшее вынашивание желанного ребёнка.
Сущность заболевания

Сам медицинский термин переводится с латинского (hypoplasia) как недостаточное развитие, слабое формирование. Так что гипоплазия матки — это слишком маленькие размеры данного органа, не соответствующие норме:
- 7 см — у нерожавшей; 8 см — у рожавшей; 2,5 см — шейка матки; 7 мм — толщина эндометрия (слизистого слоя).
Допускаются отклонения от нормы до 1 см. Остальные случаи считаются патологией, которая требует лечения.
Нужно иметь в виду, что данный орган состоит из разных отделов и частей, каждая из которых может быть недостаточно сформирована. Поэтому различают такие диагнозы, как:
- гипоплазия тела матки, т. е. всей её полости; гипоплазия шейки не ставится, потому что является последствием гипоплазии тела, т. е. это части одного процесса; гипоплазия слизистой матки (эндометрия) стоит в этой группе обособленно, представляет собой истончение верхнего слоя, к которому прикрепляется эмбрион; данное заболевание гораздо легче поддаётся лечению.
Встречаются и такие случаи, когда диагностируется одновременно гипоплазия матки и эндометрия, что усложняет весь процесс лечения и снижает шансы на успешное зачатие и вынашивание ребёнка. Однако при регулярном наблюдении у врачей и прохождении полного курса терапии всё-таки родить можно. Это будет зависеть от степени несформированности и недоразвитости данного органа. Всего их различают три.
Это интересно! В медицине, помимо матки, возможна гипоплазия и других органов — зубов, уха, левых отделов сердца, мозжечка, позвоночной артерии, щитовидной железы.
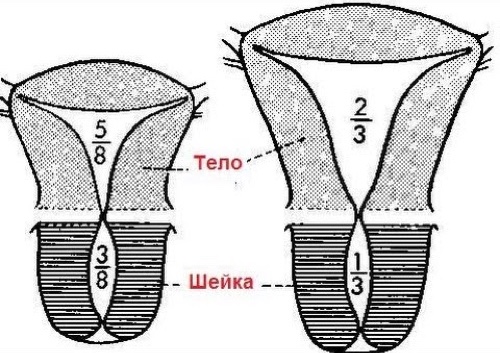
Дальнейшие прогнозы для женщины будут зависеть от того, какой степени гипоплазия матки у неё будет диагностирована. Их три, и каждая различается размерами органа.
Самая большая проблема — гипоплазия матки 1 степени, которую медики ещё называют зародышевой, фетальной, рудиментарной. Размер её полости не превышает 3 см и сформирован одной шейкой: тело органа остаётся неразвитым. Лечению не поддаётся. Прогнозы на успешное зачатие неутешительны. Приводит к аменорее (отсутствие менструаций) и бесплодию.
II степень
Гораздо чаще диагностируется гипоплазия матки 2 степени, которая носит название детской или инфантильной. Размеры составляют 3-5 см. Соотношение тела к шейке — 1 к 3. Лечение возможно, но оно достаточно длительное, сложное, 100% гарантии на выздоровление не даёт. Шансы на зачатие есть, но на полноценное вынашивание ребёнка они остаются невысокими.
III степень
Гораздо лучше, когда ставится гипоплазия матки 3 степени (подростковая). Её размеры (5-7 см) допустимы для того, чтобы после соответствующего лечения и при надлежащем уходе женщина смогла зачать и выносить малыша.
Основные признаки гипоплазии матки — это её размеры, не соответствующие норме. Они выявляются при осмотре гинекологом, а затем подтверждаются данными УЗИ и исследования уровня половых гормонов в организме. Заболевание может также сопровождаться внешней симптоматикой.
По страницам истории. Гипоплазию матки 2 степени в прошлом называли «английской трубкой» из-за её формы (шейка составляет большую часть органа).

О заболевании можно заподозрить ещё в подростковом возрасте, когда начинают проявляться такие симптомы, как:
- аменорея (менструаций либо нет вообще, либо они отсутствуют в течение нескольких циклов); сильные боли при менструации; менструация начинается поздно: к 15-16 годам; слишком обильные или, наоборот, скудные менструальные кровотечения; физическая инфантильность (недоразвитие): маленький рост, худощавость, узкий и плоский таз, несформировавшаяся грудь; слабо выраженные вторичные половые признаки: лобковое оволосение, широкий таз при узких плечах, жировой подкожный слой.
В более позднем возрасте, когда придёт время рожать, если данный диагноз не был поставлен, женщина столкнётся ещё с целым рядом признаков гипоплазии матки:
- трудности зачатия ребёнка, т. е. первичное бесплодие; привычное преждевременное прерывание беременностей (больше 2-х); частые эндометриты, цервициты (воспалительные процессы); отсутствие полового влечения к партнёру; отсутствие оргазма.
Такое неблагоприятное положение дел заставляет пары обращаться к врачам, которые ставят диагноз гипоплазии матки. Дальнейший прогноз и лечение во многом будут зависеть от причин заболевания. Так как некоторые из них являются внешними и приводят к приобретённой в течение жизни, а не врождённой гипоплазии, женщинам нужно иметь их в виду, чтобы обезопасить себя от таких вредных факторов.
Родителям на заметку. Если у вас девочка-подросток, с посещением гинеколога тянуть не нужно. Первый плановый осмотр должен состояться не позднее 14 лет. Особенно, если у вас есть какие-то сомнения и тревоги по поводу её полового развития.

Гипоплазия матки может быть врождённой, когда нормальное развитие эмбриона нарушается под воздействием различных неблагоприятных обстоятельств во время беременности или из-за наследственных аномалий.
Однако чаще всего данное заболевание приобретается в течение жизни. И особенно опасным является период полового созревания девочек, когда определённые факторы приводят к невозможности нормального развития детородного органа.
Основными причинами врачи называют:
- травматическое, токсическое, инфекционное поражение ЦНС; стрессы: конфликты в семье и школе, эмоциональные потрясения из-за первой любви; опухоли гипоталамуса или гипофиза, которые нарушают выработку половых гормонов; некоторые заболевания: эпилепсия, почечная или печёночная недостаточность, порок сердца, сахарный диабет, гиперпролактинемия, гипотиреоз; детские инфекции: коревая краснуха, паротит; недоразвитие, опухоли яичников; неполноценное, плохое, несбалансированное питание, диеты; наркомания, алкоголизм, длительный приём психотропных препаратов, курение; операции на яичниках в детском возрасте; повышенные физические нагрузки в детском возрасте: особенно это касается девочек, которых родители очень рано отдают в спорт; хронические инфекционные заболевания; наследственность.
Так как в большинстве случаев заболевание уходит своими корнями в детский и подростковый возраст, родители должны учитывать все эти факторы. И если оно не является врождённым, нужно по максимуму обезопасить девочку от них.
При первых же подозрениях нужно немедленно обращаться к гинекологу. Своевременное лечение гипоплазии матки повысит шансы благополучно забеременеть в дальнейшем и полноценно выносить ребёнка. Диагностика заболевания трудностей не представляет, ошибки исключены.
Берегите себя! Даже если в подростковом возрасте у девочки развитие матки соответствовало норме, но впоследствии она вела неправильный образ жизни, у неё может развиться гипоплазия.
Диагностика

Диагностика заболевания включает в себя несколько этапов.
визуально выявляются признаки инфантилизма в области гениталий: отсутствие лобкового оволосения, недоразвитость половых губ, слишком выступающая головка клитора; при влагалищном исследовании определяются короткое по размерам, узкое влагалище, характеризующееся слабовыраженными сводами, удлинённая, конической формы шейка, уменьшённое и уплотнённое тело, гиперантефлексия (перегиб матки).
диагноз подтверждают эхопризнаки гипоплазии матки: уменьшенные размеры, витиеватость маточных труб, гипоплазия яичников; определяется степень гипоплазии.
назначается гормональный анализ крови, в результате которого определяется уровень таких половых гомонов, как ФСГ, прогестерон, пролактин, ЛГ, эстрадиол, тестостерон; исследуется концентрация тиреоидных гормонов (Т4, ТТГ).
зондирование полости матки; определение костного возраста; рентгенография турецкого седла; МРТ мозга.
По результатам данных исследований утверждается диагноз, определяется степень заболевания, расписывается предполагаемый прогноз и, если это возможно, назначается соответствующее лечение.
На заметку. Эхопризнаками называют симптомы, которые становятся видны с помощью ультразвука или рентгена.

От терапии врачи отказываются, если диагностирована гипоплазия матки первой степени: она неэффективна. В рудиментарном состоянии этот орган дальше развиваться не может под воздействием даже самых мощных препаратов. В остальных случаях (2 и 3 степени) по индивидуальной схеме назначается курс лечения.
Официальная медицина
Необходимо грамотное и очень длительное гормональное лечение гипоплазии матки, которое подбирается в каждом случае индивидуально, в зависимости от уровня гормонов и степени заболевания. Гинекологический (наружный и внутренний) массаж. Лазеротерапия. Диатермия — воздействие на органы током высокой частоты. Часто гормонотерапия при гипоплазии матки дополняется физиопроцедурами. Витаминотерапия. Магнитотерапия. ЛФК. Грязелечение. Обычные медицинские лекарства при таком диагнозе бесполезны: назначаются только гормональные. Курортотерапия.
Народные средства
Нетрадиционная медицина предлагает лечение народными средствами, но в большинстве случаев оно не является эффективным. Его можно проводить только с разрешения врача, как дополнение к общему курсу терапии. Здесь стоит быть очень осторожными, потому что часто одновременное лечение гипоплазии матки гормонами и травами несовместимо и приводит к плачевным результатам.
Среди самых распространённых рецептов, о которых в сети можно найти много положительных отзывов, можно назвать следующие.
Настои трав, который нормализуют гормональный фон женщины: боровой матки, цветов липы, шалфея. Успокоительные сборы, в составе которых есть валериана. Грязевые ванны и обёртывания.
Большинство женщин отрицательно относятся к терапии гормонами, поэтому при поставленном диагнозе в первую очередь интересуются, может ли гипоплазия матки пройти сама и когда это возможно. Прогнозы в каждом случае могут быть самыми неоднозначными.
В утешение. Если прогнозы врачей при диагностировании гипоплазии матки неутешительны, это вовсе не значит, что вы не сможете иметь детей. Проблему можно решить с помощью ЭКО или суррогатной матери.

Самый актуальный вопрос при подтверждении данного диагноза — можно ли забеременеть при гипоплазии матки и насколько эффективно лечение. Здесь нужно учитывать следующие моменты:
- если женщина здорова, при гипоплазии матки 2 и 3 степени после соответствующего длительного лечения зачатие произойдёт, но вынашивание и сами роды могут быть чреваты осложнениями (недостаточное раскрытие шейки матки, слабая родовая деятельность, атонические кровотечения, сильный токсикоз); при врождённых аномалиях половых органов гипоплазия не даст забеременеть, а если это и произойдёт, то плод будет развиваться вне матки, что грозит выкидышем и даже летальным исходом; гипоплазия матки 3 степени может пройти самостоятельно, если отклонения от нормы незначительны.
Несмотря на то, что в плане зачатия и вынашивания беременности гипоплазия матки — не совсем утешительный диагноз, благополучный исход дела всё-таки возможен при терпении пациентки и полном доверии врачам. На сегодняшний день данное заболевание (если это не 1 степень) является излечимым и может обещать женщине самые радужные прогнозы.
Существует ряд заключений о вреде моющей косметики. К сожалению, не все новоиспеченные мамочки прислушиваются к ним. В 97 % шампуней используется опасное вещество Содиум Лаурил Сульфат (SLS) или его аналоги. Множество статей написано о воздействии этой химии на здоровье как деток, так и взрослых. По просьбе наших читателей мы провели тестирование самых популярных брендов.
Результаты были неутешительны — самые разрекламированные компании показали в составе наличие тех самых опасных компонентов. Чтобы не нарушить законных прав производителей, мы не можем назвать конкретные марки. Компания Мульсан Косметик, единственная прошедшая все испытания, успешно получила 10 баллов из 10 (ознакомиться). Каждое средство произведено из натуральных компонентов, полностью безопасно и гипоаллергенно.
Если вы сомневаетесь в натуральности вашей косметики, проверьте срок годности, он не должен превышать 10 месяцев. Подходите внимательно к выбору косметики, это важно для вас и вашего ребенка.



